La diabetes es una enfermedad crónica que afecta al 14% de la población (el 6% aún sin diagnosticar). A pesar de no tener curación todavía, su tratamiento es eficaz y le permitirá llevar una vida prácticamente normal.
![]() Multimedia
Multimedia
La diabetes es una enfermedad crónica que afecta al 14% de la población (el 6% aún sin diagnosticar). A pesar de no tener curación todavía, su tratamiento es eficaz y le permitirá llevar una vida prácticamente normal. Se diagnostica cuando los niveles de glucosa (“azúcar”) en sangre superan unos determinados valores.
La glándula pancreática produce insulina en sus células beta. La insulina es la encargada de transportar al interior de las células la glucosa que obtenemos de los alimentos (hidratos de carbono), el combustible principal del organismo. Por lo tanto, la insulina es “la llave” que permite la entrada de glucosa (nuestra fuente de energía principal) en las células.
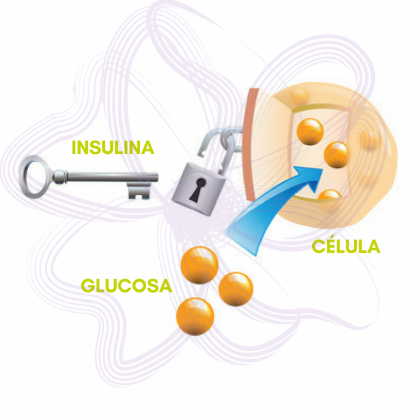
La insulina es una hormona imprescindible para la vida. Necesitamos insulina las 24 horas del día, una secreción continua (basal) y otra variable en función de las comidas (prandial). La diabetes se produce por una falta de secreción de insulina por parte del páncreas, por disminución de su efecto o por ambas.
¿Cuáles son los síntomas de la diabetes?
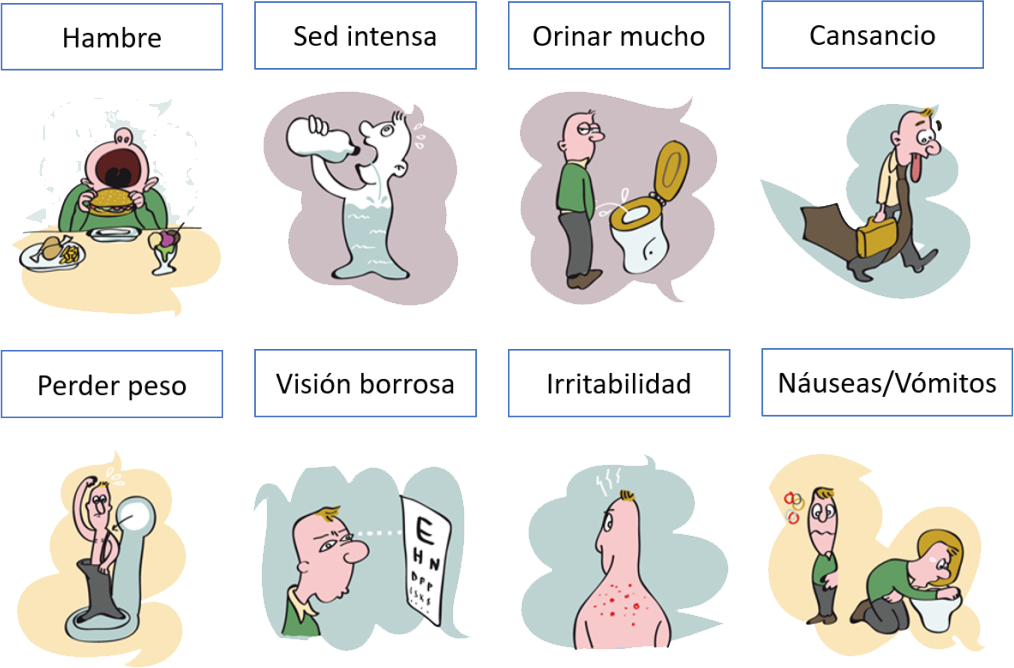
El déficit de insulina en la diabetes o la disminución importante de su función produce la acumulación excesiva de glucosa en sangre (hiperglucemia) y su eliminación por la orina (glucosuria), por lo que se orina en grandes cantidades (poliuria) y aumenta la sensación sed (polidipsia). Además, la falta del combustible principal en nuestras células produce cansancio y pérdida de peso.
¿Cómo se diagnostica?
La diabetes se diagnostica mediante analítica sanguínea en ayunas con glucemia y/o hemoglobina glicosilada o analítica con glucemia a las 2 horas de una sobrecarga oral de 75 gramos de glucosa (SOG 75 g). Todos estos valores deben confirmarse en una segunda determinación.
La hemoglobina glicosilada (hemoglobina glicada o HbA1c) es una proteína que estima los niveles de glucemia media de los últimos 2-3 meses.

Otro criterio diagnóstico es la glucemia al azar ≥ 200 mg/dl con síntomas típicos.
¿Cómo se trata la diabetes?
El objetivo del tratamiento es normalizar en la medida de lo posible los valores de glucosa en sangre para evitar y/o retrasar las complicaciones agudas (hipoglucemia, hiperglucemia) y crónicas (lesiones en los vasos sanguíneos de ojos, riñón, corazón, nervios, pies) de esta enfermedad.

El equilibro entre alimentación, ejercicio físico y tratamiento farmacológico (antidiabéticos orales, inyectables o insulina) es la base del tratamiento. La educación diabetológica le permitirá aprender a compensar estos tres pilares, haciéndole partícipe de las decisiones diarias sobre su tratamiento. Para ello, en ocasiones será necesario determinar su nivel de glucosa en un capilar sanguíneo mediante una gota de sangre de un dedo.
¿Cuántos tipos de diabetes existen?
La diabetes mellitus tipo 1 y tipo 2 son las formas más frecuentes.
Pero hay otros tipos de diabetes:
- Diabetes gestacional. Es una diabetes inducida por el embarazo, el tratamiento es con dieta en la mayoría de los casos. Tras el parto generalmente se corrige, aunque con los años hay más riesgo de desarrollar una diabetes tipo 2.
- Diabetes secundaria: A medicamentos (glucocorticoides o inmunosupresores) o a cirugías del páncreas.
- Diabetes monogénica: muy infrecuente y de causa genética.
- Diabetes tipo LADA: diabetes autoinmune latente del adulto. Tipo de diabetes infrecuente, también conocida como diabetes doble por compartir características tanto de la diabetes tipo 1 como de la tipo 2. El tratamiento conforme progresa la enfermedad es con insulina.
¿Qué es la diabetes mellitus tipo 1?
Suele iniciarse en la infancia o la adolescencia, aunque puede presentarse a cualquier edad. Representa del 5 al 10 % de todos los casos de diabetes y son infrecuentes los antecedentes familiares de esta enfermedad.
Es debida a la destrucción completa de las células beta del páncreas que producen la insulina. La destrucción es mediada por un mecanismo autoinmune, nuestro sistema inmune habitualmente nos protege de agresiones externas, sin embargo, en este caso actúa contra nuestras propias células pancreáticas. De este modo, se origina un déficit absoluto de insulina, siendo imprescindible SIEMPRE la administración de insulina desde el inicio de la enfermedad.
La forma de presentación de esta enfermedad es brusca, con sed intensa, aumento de la cantidad de orina, cansancio y pérdida de peso a pesar de comer más de lo habitual.
¿Qué es la diabetes mellitus tipo 2?
Es la forma más frecuente de diabetes, entre el 90-95 % de todos los casos. Generalmente se inicia en la edad adulta, especialmente en personas con obesidad. Suele haber antecedentes en la familia de diabetes tipo 2.
Esta diabetes se debe no sólo a la insuficiente producción de insulina por el páncreas sino a una incapacidad para aprovecharla adecuadamente (resistencia a la insulina). El tratamiento se basa fundamentalmente en la dieta y en el ejercicio físico, aunque en ocasiones puede ser necesario el tratamiento con insulina u otros antidiabéticos (orales o inyectables) en función de la evolución de la enfermedad.
La sintomatología de la diabetes tipo 2 suele ser muy sutil y pasar desapercibida mucho tiempo, no es infrecuente que el diagnóstico se produzca tras una revisión médica rutinaria sin sospecharse inicialmente.
Este tipo de diabetes se asocia habitualmente a otros factores de riesgo cardiovascular (obesidad- especialmente obesidad abdominal-, hipertensión arterial, colesterol). Es por ello que, a diferencia de la diabetes tipo 1, la diabetes tipo 2 se puede prevenir y/o retrasar su aparición con medidas de alimentación equilibrada y actividad física regular que ayuden a mantener un peso adecuado.


 @riojasalud
@riojasalud Riojasalud
Riojasalud Riojasalud.es
Riojasalud.es